Cuando uno tiene diabetes tipo 1 sabe que hay algunos días en los que nos sale muy bien eso de «jugar» a ser páncreas, de esos que uno quiere poner en un marco de lo bonito que se ven los resultados: todos dentro de tus metas, casi tan bien como nuestras células beta (si quedara alguna)… pero hay muchos otros días en los que para nada nos sale de cuadro de honor ¿por qué? -nos preguntamos- hay un montón de factores: cantidad de hidratos de carbono, cantidad de insulina basal actuando, cantidad de insulina ultrarápida que calculamos para aquellos carbohidratos, ejercicio, día del ciclo menstrual en turno, si la cánula de la microinfusora está recién cambiada o ya es el tercer día (o cuarto o… ) con ella… pero ¡por qué!- : al final de cuentas -creo yo- porque «no somos una célula beta», se hace lo que humanamente se puede pero la perfección solo las células beta… y eso … a veces.

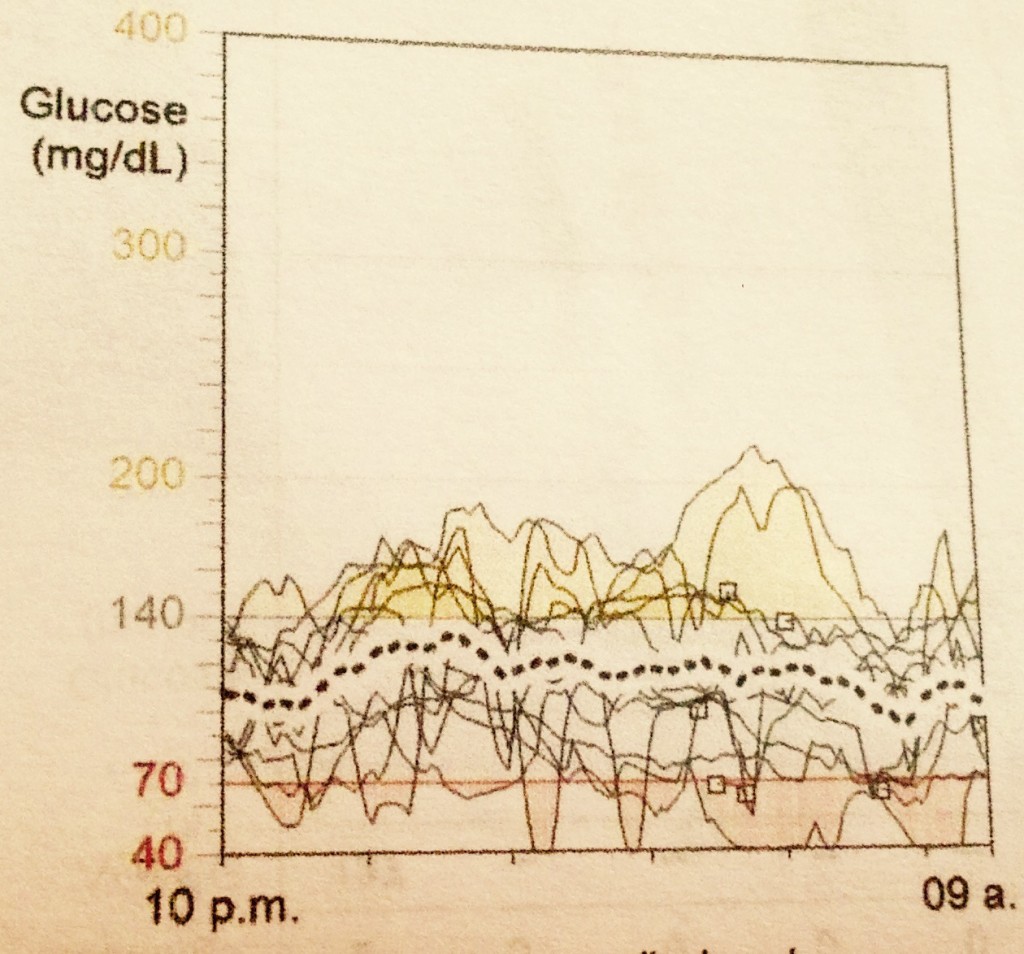
Ok, respiremos hondo y aceptémoslo: no somos una célula beta, tenemos muchas otras cosas de qué ocuparnos en la vida además de regular la glucosa… pero tampoco podemos dejarlo por completo a la suerte porque de eso depende nuestra calidad de vida a corto y a largo plazo (y al menos yo tengo muchas ganas de disfrutar mi calidad de vida hoy y en un muy largo plazo). Así que cuando sacas el reporte del monitoreo continuo de glucosa y las dos semanas anteriores se ven como esta de la derecha, sabes que necesitas hacer ajustes (si no usas monitoreo continuo ni microinfusora pero notas que tu resultado de glucosa antes de ir a dormir es muy distinto al valor con el que despiertas, puedes hacer un ejercicio de medición de glucosa antes de cenar, tres horas después de cenar, a las 3 am y al despertar, por dos o tres días para valorar los ajustes necesarios junto con tu médico).
¿Cómo saber si hace falta hacer ajustes finos en las dosis de insulina basal nocturna?
Si tienes diabetes tipo 1 o cuidas a un peque con esta condición habrás notado que despertar con un nivel de glucosa dentro de tu meta puede hacer una gran diferencia en el control el resto del día. Entre otros factores, una dosis de insulina basal nocturna adecuada es fundamental. Pero, ¿cómo evaluar si la dosis basal nocturna requiere ajustes?
Recursos valiosos:
- Un conocimiento profundo sobre: los tiempos de acción del tipo o tipos de insulina que te prescribió tu médico, el cómo afecta a tu glucosa la cantidad y calidad de los hidratos de carbono en tu alimentación y el efecto de la actividad física.
- Un buen diario de monitoreo de glucosa, alimentos e insulina ( puedes descargar algunos formatos en la sección de recursos de este sitio).
- La asesoría de un médico comprometido y con experiencia en el manejo intensificado de diabetes tipo 1.
- El acompañamiento de un educador o educadora en diabetes con experiencia en el análisis de diarios de registro de glucosa, alimentos e insulina.
Qué tipos de insulina se usan para imitar la secreción basal
Las dosis de insulina basal que prescribe el médico, puede ser de acción prolongada si estás en esquema intensificado basal- bolo flexible (glargina, detemir o degludec); o de acción ultrarápida (lispro, aspart o glulisina) programada como basal en una microinfusora. Si utilizas insulina de acción intermedia (NPH) tu esquema de insulina no es basal-bolo intensificado sino convencional, un esquema que se utilizaba antes de contar con más recientes tipos de insulina con un tiempo de acción que es más parecido al fisiológico, puedes platicar con tu médico sobre las opciones disponibles y el mejor esquema para tí. Las reflexiones que hago aquí se basan en un esquema basal- bolo flexible intensificado, en mi caso, con el uso de una microinfusora de insulina.
La misión de la dosis de insulina basal durante la noche
La misión de la o las dosis de insulina basal es mantener la glucosa estable día y noche, es decir, cuando la dosis está ajustada de manera óptima, el resultado de la medición de glucosa al irse a dormir, unas 2-3 horas después de la cena, debe ser muy similar al nivel de glucosa que observe al día siguiente al despertar. Si esto no es así es importante dialogar con el médico para valorar la necesidad de ajustar las dosis o evaluar si se están presentando hiperglucemias o hipoglucemias en las primeras horas de la madrugada por otras causas (como el efecto de otras hormonas como el cortisol o la hormona del crecimiento, por ejemplo).
Una vez que se ha comprobado varios días que la dosis de insulina basal durante la noche permite dormir con la tranquilidad de que el valor de glucosa de antes de dormir será muy similar (con una diferencia aceptable de no más de 30-40mg/dl*), entonces se procede a valorar lo que ocurre con tu dosis basal durante el día que es tema de otra entrada.
Espero que esta reflexión te ayude a analizar los resultados de tu monitoreo de glucosa y que puedas platicar con tu médico si identificas que algo requiere ajustes.
*Fuentes consultadas:
- Wolpert, Howard. Smart Pumping : A Practical Approach to Mastering the Insulin Pump. American Diabetes Association, 2002.